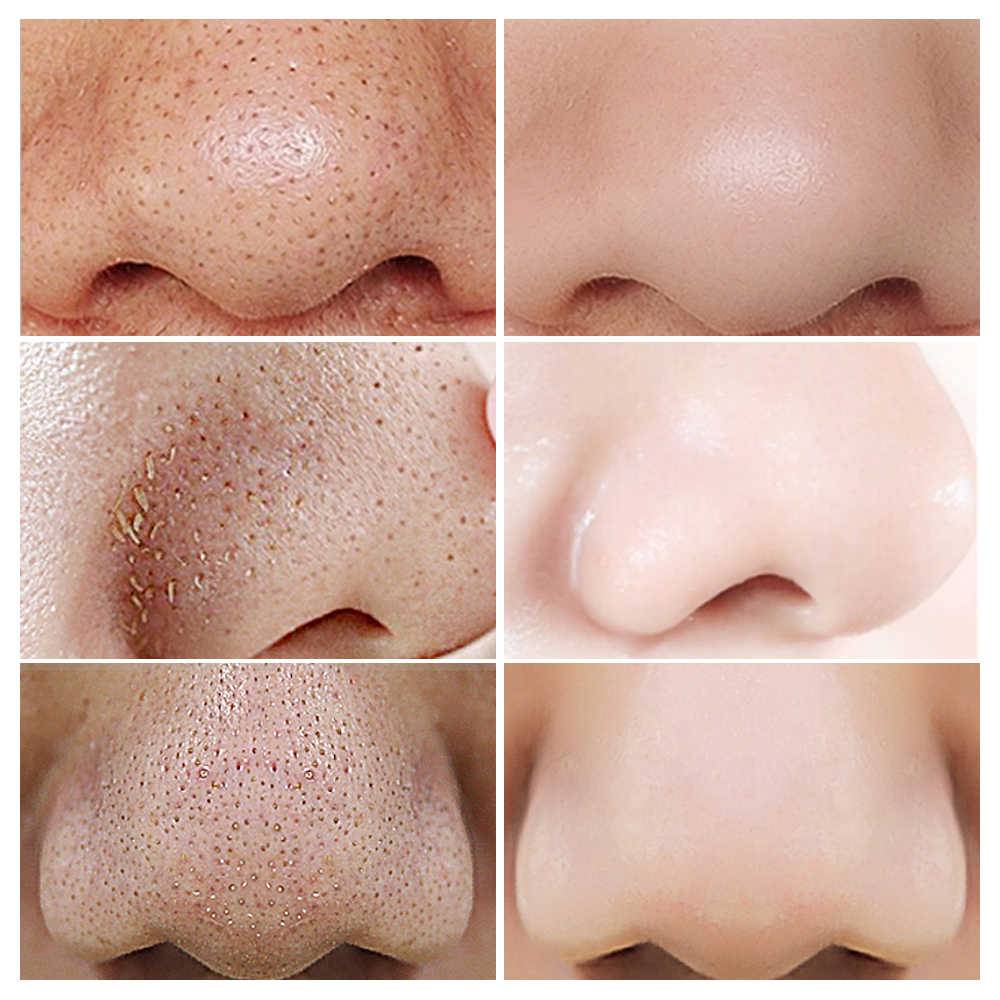
Белесоватые плотные шарики, расположенные под кожей на лбу – это закрытые комедоны. Как очистить лицо и возможно ли избавиться от закрытых комедонов быстро – ответы на эти вопросы ниже.
Закрытые комедоны – невоспаленные кисты, возникают в результате скопления выделений сальных желез в устьях протока сальных желез. В норме, кожные выделения свободно выходят на поверхность кожи, не застревая в протоках.
Располагаются в себорейных зонах, чаще в области лба и на щеках.
Как образуются закрытые комедоны
В механизме образования белых комедонов участвуют 2 нарушения:
- Гиперкератоз – нарушение отшелушивания ороговевших клеток внутри протоков сальных желез, чешуйки скапливаются и перекрывают проток;
- Изменение состава кожного сала – становится более густым и плотным, склеивает чешуйки еще более затрудняя выход кожных выделений.
Закрытые комедоны формируются при наличии обоих нарушений, а также в связи с узостью выводных протоков сальных желез. Выход содержимого пор становится невозможным и образуется закупорка.
Почему нужно убирать закрытые комедоны
По международной классификации акне формирование комедонов – нулевая или начальная стадия развития акне. Лечение от комедонов необходимо с целью профилактики развития более тяжелых форм акне.

После высыпаний на коже остаются пятна и рубцовые изменения – это явление называется постакне. Почему на коже появляются пигментные пятна и другие осложнения, как не допустить их возникновения – разберем в этой публикации. Важно! Возникновение пигментации и рубцов на коже лица – причина психологического дискомфорта. Задача не только избавиться от имеющейся проблемы, но и предотвратить ее возникновение в будущем!
Все три вида постакне могут присутствовать на коже как одновременно, так и по отдельности, в зависимости от индивидуальных особенностей и склонности к появлению пигментации или рубцов.
Причина осложнений – хроническое воспаление кожи. Это основополагающая причина как возникновения самих прыщей, так и осложнений после них.
Если вовремя не начать лечение, то воспаление распространяется в глубокие ткани, повреждает их и повышает риск развития постакне.
Рассмотрим предрасполагающие факторы, обосновывающие почему у части пациентов высыпания проходят бесследно, а у других присутствует склонность к осложнениям.
Закрытые комедоны – плотные белесоватые шарики, чаще всего в области лба. Специалисты и обладатели закрытых комедонов знают как сложно от них избавиться. Постоянно появляются новые, а на месте старых бывают рубцы. Как ухаживать за кожей, чтобы не было комедонов и как удалить имеющиеся
Почему нужен особый уход за кожей с закрытыми комедонами
По международной классификации акне формирование комедонов – нулевая или начальная стадия развития акне .
Нарушение эвакуации кожного сала приводит к развитию ретенционной кисты в самой железе, что в дальнейшем может привести к воспалению при активизации бактерий Акне.
При неграмотном выполнении чистки, например, с приложением чрезмерных усилий, нарушается целостность сальной железы, приводящее к асептическому воспалению.

Что такое комедоны (чёрные точки)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Алфимова В. Д., косметолога-эстетиста со стажем в 5 лет.
Классификация и стадии развития комедонов
Комедоны бывают закрытыми и открытыми.
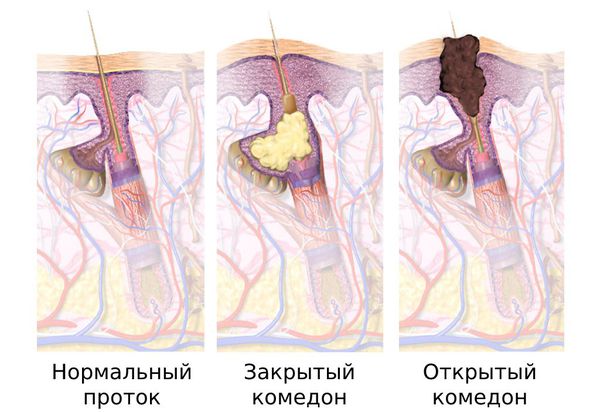
Закрытые комедоны — это белые подкожные узелки около 1 мм в диаметре. Из-за маленького отверстия в коже содержимое таких узелков почти не контактирует с внешней средой, а кератиноциты, которые образуются в устье протока, не могут «прорваться» на поверхность кожи и увеличивают давление внутри.
Иногда закрытые комедоны появляются у новорождённых в первые недели жизни. В этом возрасте болезнь проходит самостоятельно, лечение не требуется. В остальных случаях закрытые узелки перерастают в открытые комедоны [3] .
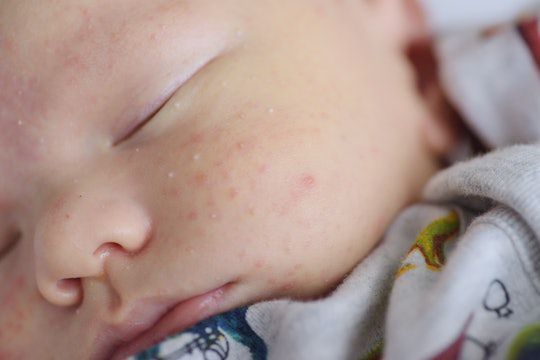
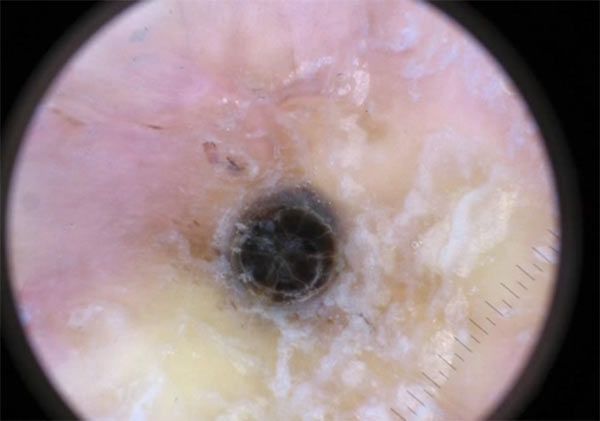
Открытые комедоны — это чёрные точки размером 0,5-1,0 мм . Причина их тёмного цвета — пигмент меланин и кислородное окисление содержимого комедона через большое отверстие в коже [1] . После исключения триггерного фактора они, как правило, перестают расти и исчезают.
Прыщи на подбородке — распространенная проблема многих современных людей. Причины появления прыщей разнообразны.
Разновидности прыщей
Лечение проблемных зон всегда должно начинаться с определения вида прыщей. Существует несколько наиболее часто встречающихся типов:
- Если у человека высыпание имеет вздутие и внутренний белый жир, то этот вид называется милиумом или камедоном.
- При наличии гноя следует отнести его к вульгарному типу.
- Более глубоким воспалением необходимо считать комедон, внутри содержится стержень грязи и подкожного сала. Может иметь деление на открытые и закрытые типы.
- Подкожное скопление, содержащее грязь, кровь и гной принято называть конглобатным прыщом. Главным отличием можно назвать внушительный размер.
В зависимости от типа прыщей необходим соответствующий подход к их лечению. Нельзя заниматься самолечением, так как это может привести к ухудшению ситуации.
Что такое шейный лимфаденит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Козлов П. Ю., стоматолога-хирурга со стажем в 6 лет.
Диагностика шейного лимфаденита
Диагностические мероприятия при шейном лимфадените можно разделить на клинические, аппаратные и лабораторные.
Клиническое обследование
Сбор жалоб: пациент обычно отмечает боли в области поражённого лимфатического узла, признаки общей интоксикации организма и симптомы основного заболевания.
Изучение анамнеза: врач выясняет интенсивность, характер течения и время появления симптомов. Также он узнаёт о социально-бытовых условиях жизни пациента, иммунном статусе, наличии хронических и вирусных заболеваний.
Клинический осмотр: оценивается симметричность лица и шеи, наличие отёчности и покраснения. Все шейные лимфатические узлы ощупываются с обеих сторон. Если выявлен изменённый лимфоузел, то врач описывает его форму, консистенцию, размер, поверхность, расположение, болезненность, подвижность при попытках смещения и состояние симметричного лимфоузла.
Все лимфатические узлы подразделяются на два вида:
- поверхностные — залегают в подкожно-жировой клетчатке или под ней;
- глубокие — расположены в толще мышц и рядом с внутренними органами.
Шейные лимфоузлы в основном относятся к поверхностным, лишь некоторые из них расположены под мышцами. Поверхностное расположение облегчает диагностику — зачастую воспалённый узел визуально заметен без дополнительных методов.
Аппаратные методы
К ним относятся ультразвуковое исследование (УЗИ), компьютерная томография (КТ) и магнитно-резонансная томография (МРТ).
Ультразвуковая диагностика основана на способности звуковых волн отражаться от разных структур организма.
На УЗИ выявляют:
- расположение, форму, размеры, количество и структуру лимфатических узлов;
- спайки и сращения лимфатического узла с окружающими тканями;
- воспаление в лимфатических сосудах и окружающих тканях.
Метод компьютерной томографии использует рентгеновское излучение. При помощи аппарата КТ делаются послойные снимки, а компьютерная программа собирает их в трёхмерное изображение.
Компьютерная томография позволяет:
- изучить точное расположение, количество, форму и структуру лимфатических узлов;
- выявить очаги некроза или склероза — замещения нормальной ткани соединительной;
- обнаружить сращения лимфатического узла с окружающими тканям;
- выявить воспалительные изменения окружающих тканей;
- обнаружить патологическую жидкость и включения.
При проведении КТ черепа можно выявить причины заболевания, например воспаление в области внутреннего уха, в тканях, окружающих зуб, и в полости верхнечелюстной пазухи.
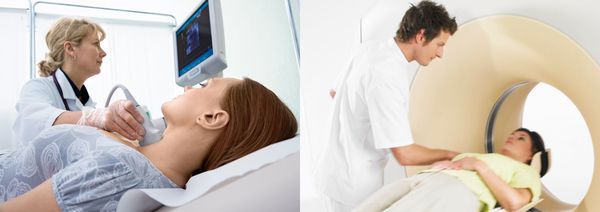
МРТ схожа с КТ, однако точнее и безопаснее, так как проводится без рентгеновского излучения.
Лабораторные методы
- Тесты для выявления возбудителя — основной метод при диагностике специфического лимфаденита.
- Общий анализ крови — особое внимание уделяется показателям СОЭ (скорости оседания эритроцитов), количеству лейкоцитов и их процентному соотношению. Признаки воспаления: СОЭ выше 15 мм/ч и уровень лейкоцитов более 9 x 10 9 .
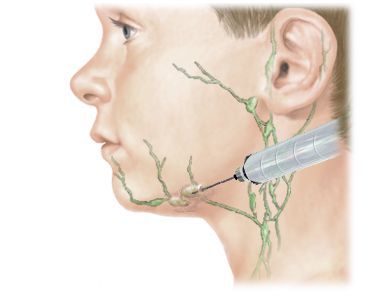
- Биопсия. При пункционной биопсии материал забирают из поражённого лимфоузла полой иглой. При тонкоигольной аспирационной биопсии применяют тонкую иглу и стерильный шприц. Игла вводится в лимфатический узел, и происходит забор тканей. Чтобы исключить забор тканей вне узла, часто процедуру проводят под контролем УЗИ.
Дифференциальная диагностика
Лимфаденит следует отличать от изменений лимфатических узлов при злокачественных опухолях [9] .
Источники
- https://www.dermaquestinc.ru/professionals/topical-issues/kak-izbavitsya-ot-zakrytyh-komedonov-na-lbu.html
- https://www.dermaquestinc.ru/professionals/topical-issues/pigmentnye-pyatna-posle-pryshchej-prichina-i-kak-izbavitsya.html
- https://www.dermaquestinc.ru/professionals/topical-issues/kak-uhazhivat-za-kozhej-s-komedonami-chtoby-izbavitsya-ot-nih.html
- https://probolezny.ru/komedony/
- https://biome.ru/lechenie-pryshhej-na-podborodke/
- https://probolezny.ru/shejnyj-limfadenit/